"干净又卫生"这个短语作为网络流行语,源自于一位在印度的美食UP主的视频内容。其视频主要记录了在印度街头品尝各种当地小吃的情景。尽管这些小吃的卫生状况可能看起来并不理想,但UP主总是以幽默和乐观的态度尝试,并在品尝后用“干净又卫生”来形容这些食物。
我们的固有思维认为,介入手术感染风险很小,不需要像外科手术那样讲究,也时常会觉得介入术前和术中的无菌原则放松一点点并不会有什么严重后果。
本期《AsiaIntervention》在2024年7月26日发表了来自印度Rajesh Gopalan Nair教授的一篇研究。该研究通过回顾性分析2018年至2022年间11例PCI术后冠状动脉内膜炎和支架脓肿的病例,探讨了其临床特征、患者和手术因素、管理策略和结果。研究发现,PCI术后的冠状动脉内膜炎和支架脓肿是一种罕见且具有挑战性的疾病,目前尚缺乏明确的治疗指南,本研究强调了识别危险因素的重要性,并指出该严重并发症的治疗方法。
本文来源:AsiaIntervention 2024;10:126-134 | 10.4244/AIJ-D-24-00010

介 绍
冠状动脉支架感染是经皮冠状动脉介入治疗(PCI)相关的罕见并发症,文献中仅有少数病例报道。这种并发症可以有多种方式呈现,如形成真菌性冠脉瘤、假性动脉瘤、心肌脓肿或心包积液。冠脉假性动脉瘤是最常见的表现形式。然而,即使在专门的医疗中心处理这种并发症也有很大挑战。本文介绍2018年至2022年间印度一家大型医疗中心接受转诊的PCI术后支架感染患者的临床特征、患者和手术因素、治疗策略和结果。
方 法
本研究回顾性纳入了2018年至2022年在印度一家三级转诊医院处理的冠状动脉支架感染患者。
如果患者在PCI后出现持续发热(> 7天),则认为可能有冠状动脉支架感染。如果初步评估未发现任何明显的发热原因,患者将接受进一步的支架感染检查,具体诊断流程见图1。
此外,即使没有明显的发热史,但如果复查造影显示支架段或其周围有动脉瘤或假性动脉瘤,或在PCI后30天内出现心包积液的患者,也被认为是可能存在冠脉支架感染,并接受进一步的检查。所有符合“可能支架感染”标准的患者都被纳入最终分析。在这些患者中,接受了支架移除手术,并在组织病理学或微生物学上显示出感染证据的患者,被归类为“明确支架感染”。
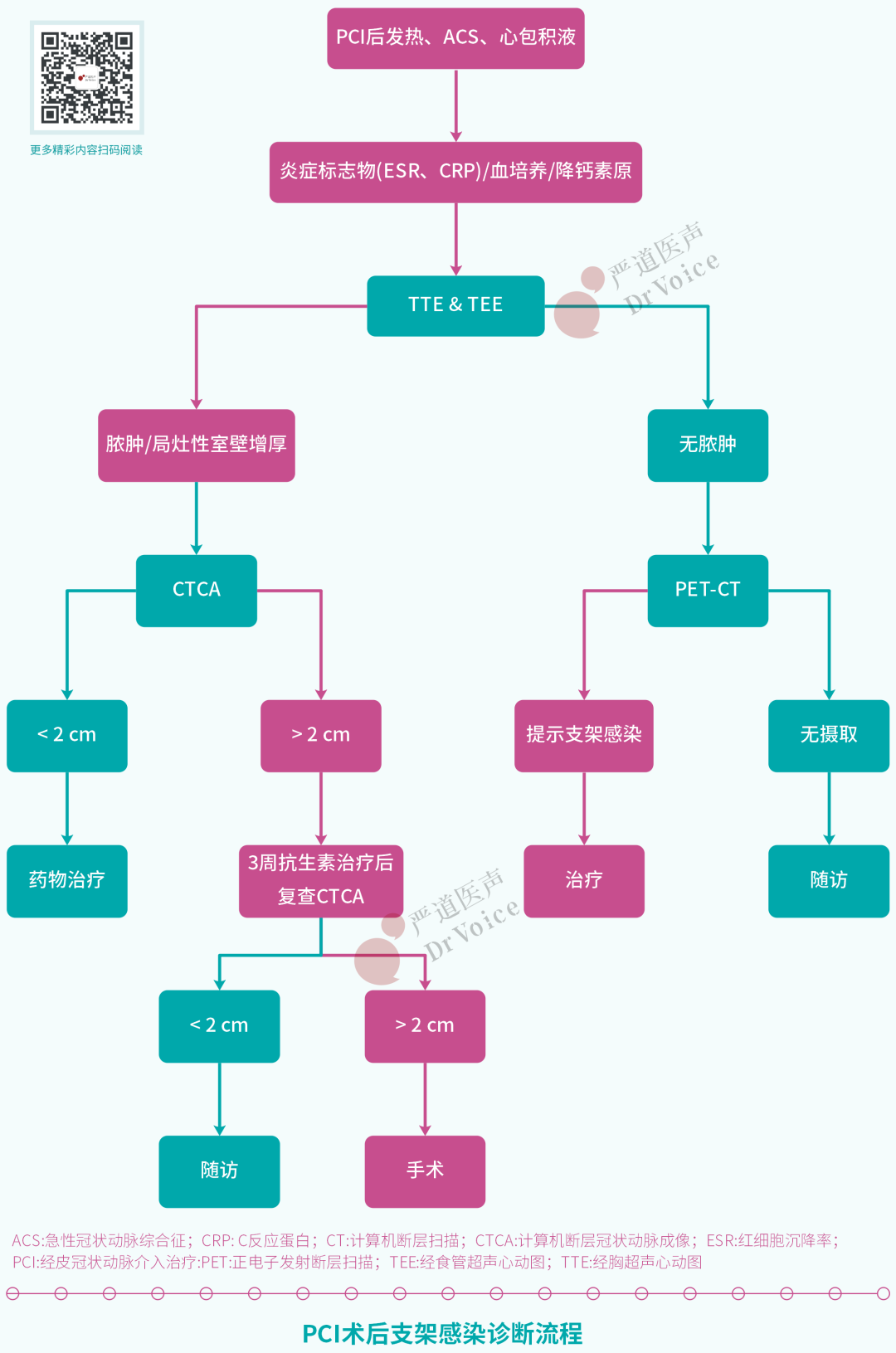
从电子和纸质病历中提取初次PCI时的手术和导管室相关因素的数据。
手术相关因素包括手术的性质(急诊与择期)、近期发热病史、穿刺入路(桡动脉与股动脉)、一周内同一部位多次穿刺的历史,以及多种器械的使用,包括血管内成像和FFR设备、旋磨术和循环支持设备。
导管室相关因素包括每月PCI平均数量;导管室建成时间;消毒后重复使用的“2号耗材”,如鞘管、导丝和球囊;术后穿刺入路鞘管移除时间;以及在导管室进行常规微生物监测的做法。同时统计了包括了主要术者的经验,包括年数及手术数量。
由于接受转诊的大多数患者在不同的医疗中心进行了首次PCI,部分数据是通过出院摘要和电话访谈收集的。还回顾了影像学资料,包括经胸(TTE)和经食道(TEE)超声心动图、计算机断层扫描(CT)心脏血管造影和正电子发射断层扫描(PET-CT)扫描,并收集了相关数据。
所有患者在转诊入院时都进行了实验室检查,包括炎症标记物和肝肾功能检查。入院时进行血培养(3套),并开始了经验性抗生素治疗。如果有临床指征,则复查进行血培养。在培养结果为阴性时,在咨询感染科后开始使用广谱抗生素。
无论是药物治疗还是外科干预,患者治疗决策都是在包括心脏病专家、感染专家和心胸外科医生在内的多学科团队讨论后做出的。
研究结果
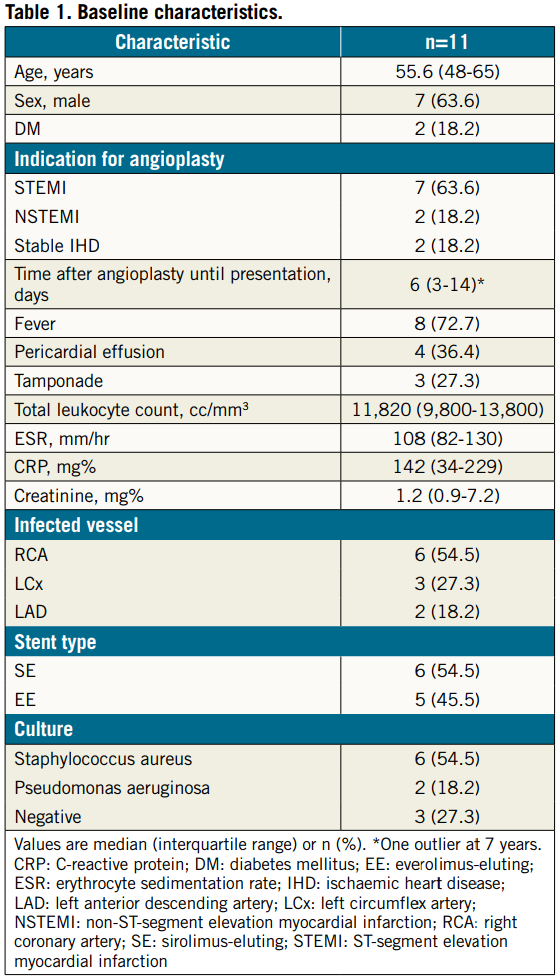
共纳入了11位可能存在支架感染的患者。大多数为男性(7位, 63.6%),平均年龄为55.6±7.2岁。有5位患者(45.6%)患有高血压,2位(18.2%)患有糖尿病。
2位(18.2%)为单支冠脉病变,9位(81.8%)为多支冠脉病变。6位患者(63.6%)在右冠状动脉(RCA)进行了PCI,2位患者(18.2%)在左前降支(LAD)进行了PCI,3位患者(27.3%)在左回旋支(LCX)进行了PCI。没有患者接受过多支血管PCI。
在所有PCI手术中,没有使用光学相干断层扫描(OCT)/血管内超声(IVUS)、血流储备分数(FFR)生理评估或旋磨等斑块修饰技术。没有患者接受过机械循环支持。
手术和患者因素
7位患者经股动脉手术,另4位患者经桡动脉途径。3例患者在一周内重复股动脉穿刺。6例“2号耗材”重复使用,1例报告没有“2号耗材”,其余4例中无法获得有无“2号耗材”。
手术时间少于30分钟的有4例,超过30分钟的有7例。
3位患者术前存在发热。3例在术后4小时移除了鞘管。
5个导管室缺乏每6个月一次的微生物学监测,而3个导管室无法获得微生物学监测数据。
临床表现
发热是最常见的症状,8名(72.7%)患者出现发热,大多数在PCI后一周内出现,2名出现心包填塞的患者住院期间出现发热。4名患者有心包积液,3名发展为心脏填塞,需要紧急心包穿刺。基线特征见表1。
出现积液的中位时间为3天。
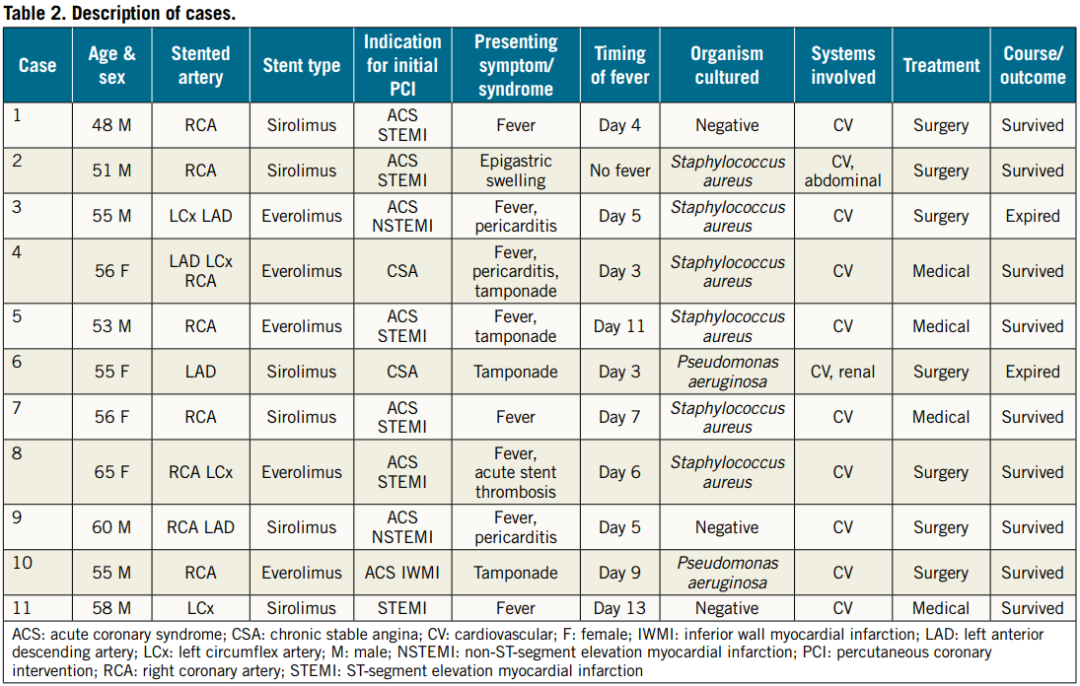
1例患者PCI术后7年出现上腹部肿胀,CT发现一个巨大脓肿,起源于RCA支架并向下侵蚀膈肌。该患者在首次手术后出现发热,并接受了多个疗程的抗生素治疗,包括头孢曲松、环丙沙星和阿莫西林-克拉维酸。当时血液培养结果为阴性。
实验室检查
红细胞沉降率(ESR;中位数108 mm/hr)和C反应蛋白(CRP;中位数142 mg/L)均有升高。5例患者白细胞总数轻度升高,6例患者的外周血涂片显示核左移和中毒颗粒。1例患者出现急性肾损伤,肌酐为7.2g/dL。
所有患者的肝功能都正常。6例患者微生物为金黄色葡萄球菌,2例铜绿假单胞菌,剩余3例培养结果为阴性。详细信息见表2。
超声心动图检查
入院时经胸超声心动图(TTE)检查在10个病例中显示了脓肿腔(6个在右房室沟,3个在左房室沟,1个在左室游离壁)(见图2A至图2D),另1例患者在发病2周后脓肿腔变得可见。
所有病例入院时都进行了经食管超声心动图(TEE)检查,每2周重复进行1次TEE检查。支架脓肿的TTE和TEE特征包括无回声暗区,有厚的、界限分明的包膜,大小从1.8 cm到9 cm不等。
1个病例显示在无回声暗区内有一个高回声的支架,如图所示(图2C)。
第10例病例包膜界限不清,在右心房游离壁和房室沟附近观察到巨大的多分隔不规则肿块。
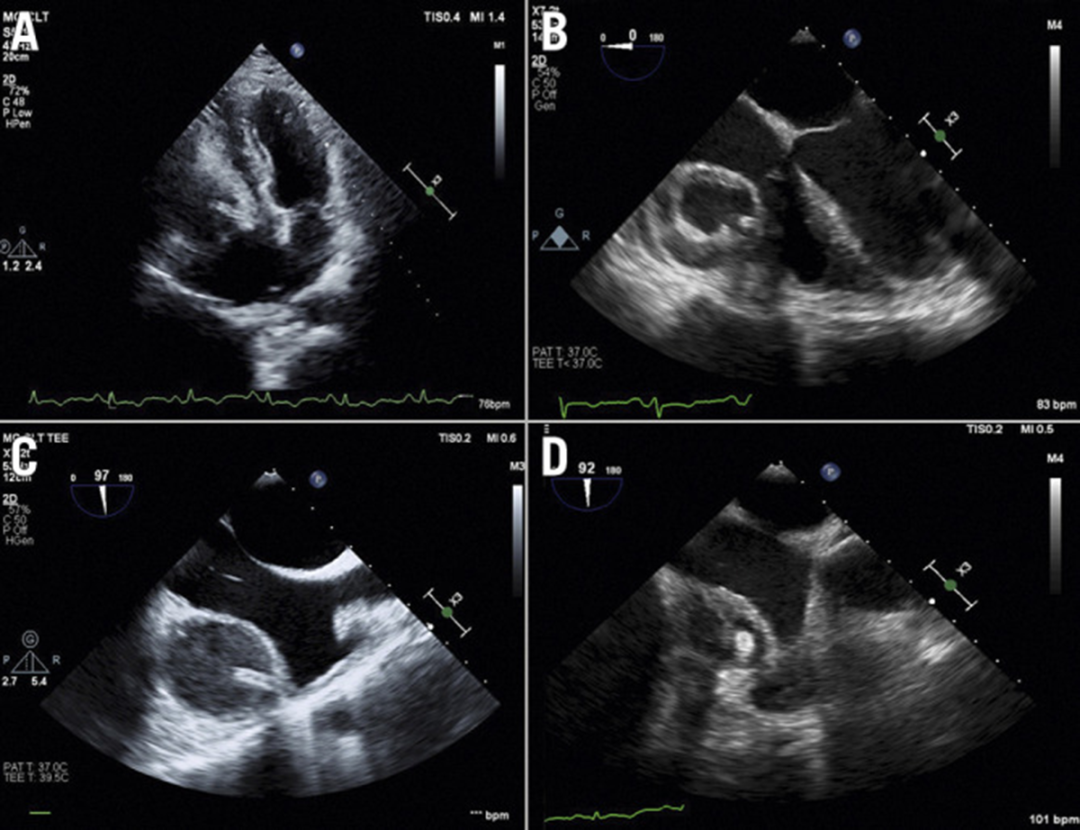
图2 超声心动图表现
A)TTE显示支架脓肿,其内有支架的线样高回声影;b)TEE显示RCA支架脓肿,腔壁较厚;c)TEE显示支架线样高回声影;d)TEE显示支架脓肿的多分隔外观
在表现为心包积液和填塞的患者中,动脉瘤的大小超过了5 cm。即使在TTE上脓肿腔最初尚不明显,左室游离壁也可见局部增厚,提示早期感染(见图3A)。
1名患者右冠状动脉(房室沟)的脓肿压迫了三尖瓣环,导致三尖瓣流入明显受阻(见图3B至图3D)。
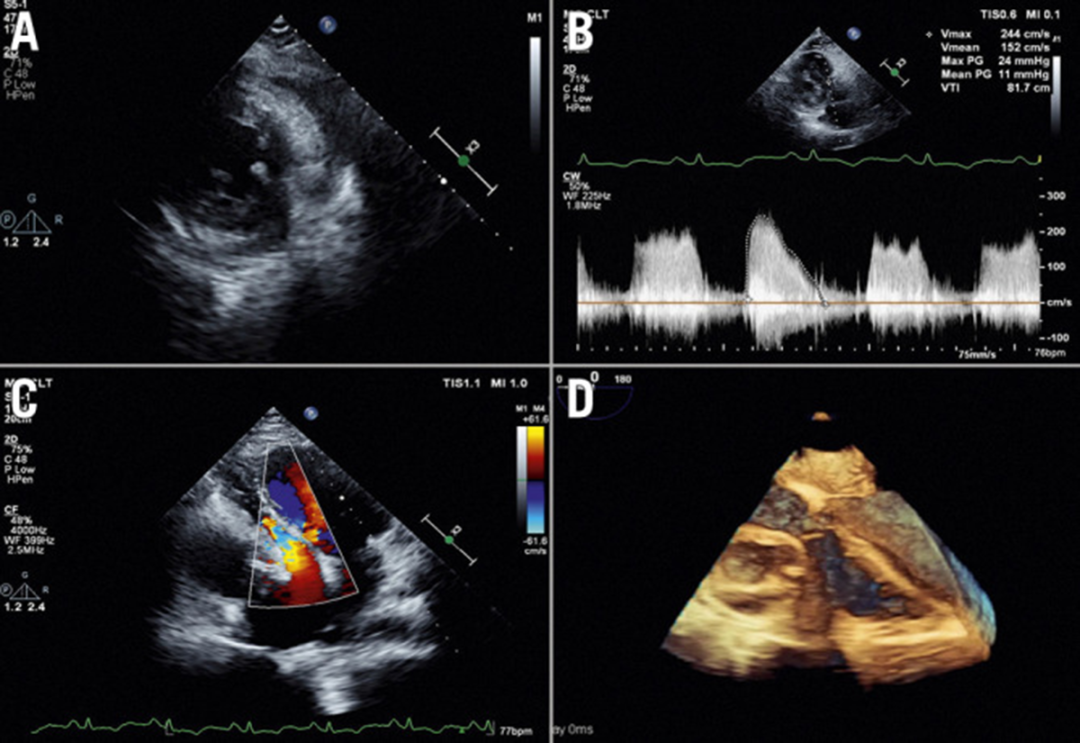
图3 超声心动图表现
a)在早期阶段,左心室侧壁可见局部增厚;b)通过三尖瓣的连续波多普勒显示三尖瓣存在显著的压力梯度;c)脓肿压迫右心室、右心房和三尖瓣;D) 3D TEE显示支架脓肿压迫了三尖瓣。
另1名患者抗生素治疗2周后,脓肿体积迅速增加,不得不外科干预,不幸的是,该患者在术后发展为脓毒症休克,并在术后第3天去世。
其他影像学检查
7例行CT冠状动脉成像(CTCA), 另4例因肾功能损害而推迟检出。CTCA清晰地显示了脓肿的位置和形态,与超声心动图的结果一致(图4A-图4B)。
在接受CTCA的7名患者中,6名在治疗期间进行了复查CT检查,以评估药物治疗后动脉瘤大小变化。其中4名患者脓肿保持不变,而另2名患者脓肿体积显著增加。
1名患者接受了PET-CT检查,显示LCX区域支架轮廓的氟脱氧葡萄糖(FDG)摄取增加,表明有感染(图4C)。影像学细节总结于表3。

图4 CT和PET-CT表现
A) 造影显示在RCA的支架段有巨大的假性动脉瘤;B) LCX支架段的假性动脉瘤;C) PET-CT显示LCX区域内沿支架轮廓的局灶性FDG摄取增加。其他心肌没有发现异常代谢。

对表现为急性冠状动脉综合征(ACS,胸痛和肌钙蛋白升高)的2名患者进行了冠状动脉造影。这2名患者最近都接受了LCX-PCI(见图5)。

图5 造影显示LCX近端动脉瘤。
1名患者显示支架段有明显的动脉瘤,但患者拒绝手术干预,在完成万古霉素和哌拉西林-他唑巴坦的4周抗生素治疗后,再次血管造影显示动脉瘤完全消退。另1名患者血管近端闭塞,在手术过程中无法看到支架段。
处置策略
一经确诊,所有患者都接受了经验性的广谱抗生素治疗,并根据细菌培养和药敏试验进行调整。在多学科团队讨论后,建议所有脓肿超过2 cm的7名患者都考虑实施手术。有1名患者拒绝,她在接受了6周的抗生素治疗后,感染和动脉瘤得到了消退。其他6名患者在3周内接受了手术。其中5名患者存活至出院,而1名患者在术后第3天死亡。
另1名患者,最初因身体虚弱、手术风险高,接受药物治疗,但在1周的随访超声心动图中显示脓肿大小迅速增加,随后进行了紧急手术,最终因严重感染性休克在术后第2天去世。
3名动脉瘤相对较小(小于2cm)的患者接受了药物治疗,3人都存活至出院,均完成了4周的抗生素治疗,无发热复发。随后的TEE检查未发现脓肿存在,也无需复查CT。
支架脓肿手术由经验丰富的外科医生实施。6例心包切开时可见脓肿(图6),其中1例仅显示发炎组织。脓肿切除后,所有病例均行远端大隐静脉搭桥。那1例侵蚀膈肌的患者,由于脓腔即将破裂,在胸骨切开术之前就吸出脓液。在流程图中总结了治疗方案(图7)。
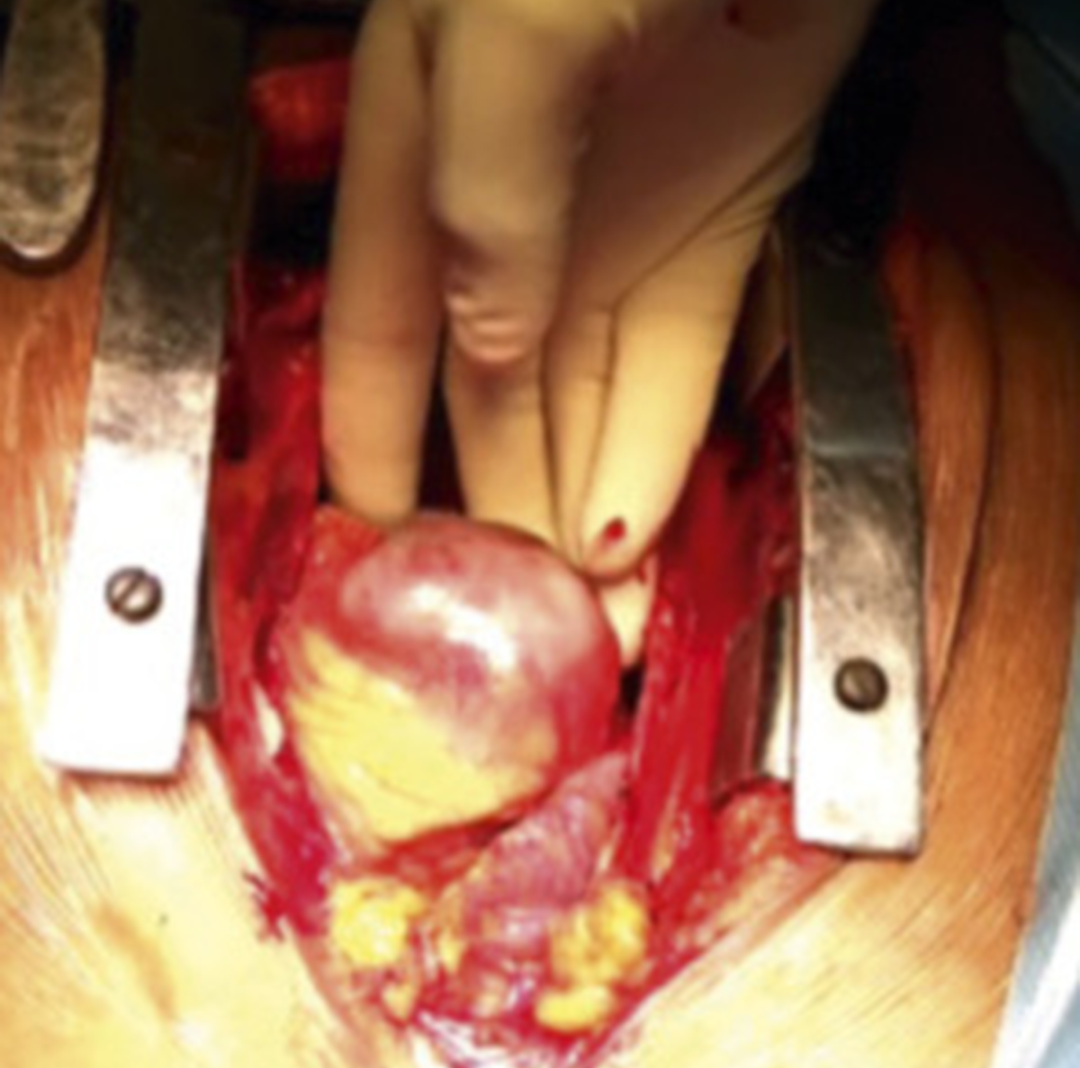
图6 术中照片显示巨大的RCA脓肿。

(图7)
讨 论
自从1993年报道第一例冠脉支架感染以来,全世界记录在案的病例不到80例。球囊扩张和支架植入可引起冠脉内皮损伤,使细菌能够通过受损的内皮层穿透血管壁。支架本身也可以作为病原体粘附的载体,加剧感染的风险。裸金属支架(BMS)和药物洗脱支架(DES)均可观察到支架感染。
自2003年DES上市以来,支架感染的发生率有所上升。自那时起,在24例报道的冠脉支架感染病例中,16例为DES植入,只有8例为BMS支架植入。新生内膜形成可能作为支架植入后抗感染的保护屏障,由于DES抗增殖药物的作用,DES可干扰新生内膜的生长,与BMS相比,可能导致内皮愈合延迟和感染风险增加。此外,DES感染数量的增加可能是由于DES在PCI中的应用更广泛。
许多研究已经观察了PCI术后菌血症的发生率,危险因素包括通过同一穿刺入路重复使用、手术持续时间长(如CTO)、鞘管移除延迟、使用主动脉内球囊反搏泵(IABP)、鞘管周围止血不良导致血肿以及高龄。本病例系列中支架感染的危险因素包括重复使用相同穿刺入路,特别是股动脉穿刺;复用“2号耗材”,如球囊、导丝和导管(常见于资源有限的医院);多种导丝操作(如CTO);长时间手术超过4小时;无菌观念不强;以及糖尿病(表4)。
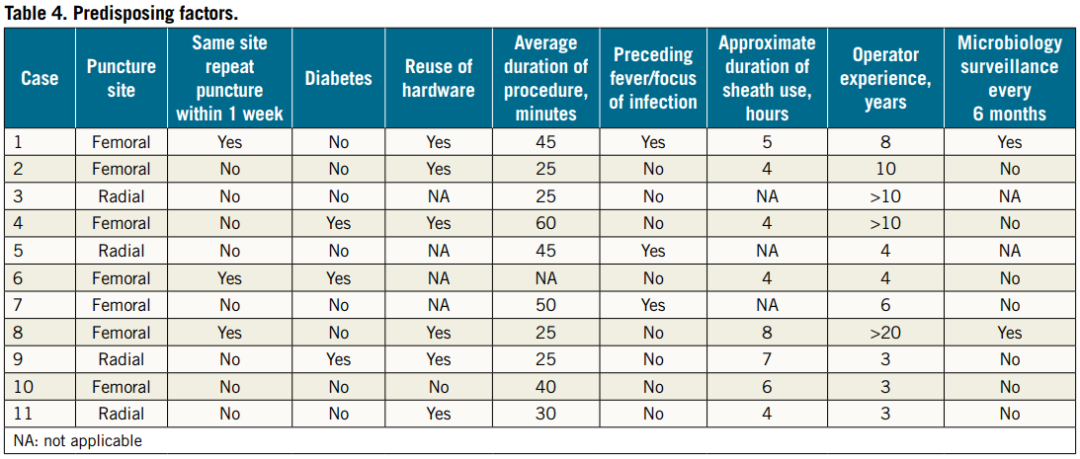
本病例系列中的许多导管室是新建立的,缺乏定期微生物监测。无菌预防措施不得力可能是由于新导管室工作人员培训不足。本研究中,大多数支架感染患者主要表现为ACS-STEMI。由于需要快速的door-to-balloon时间或急需纠正恶化的血液动力学状态,一些患者如体力劳动者,可能卫生状况不佳,术前皮肤准备不充分,无菌预防措施不到位导致以上情况发生。
值得注意的是,仅“2号耗材”复用不能解释这种情况,因为大多数报道的支架脓肿病例来自西方国家,在这些国家,“2号耗材”复用还不如资源有限的发展中国家普遍。
支架感染可能局限于冠脉和周围组织,也可以扩散至多器官引起脓毒症性栓塞。在多系统受累的情况下,死亡率很高。除了1位肾功能损害的患者外,本病例系列没有一例出现多系统受累表现。11例支架脓肿中,6例由金黄色葡萄球菌引起(占80%),2例由铜绿假单胞菌引起,3例培养结果为阴性。
支架感染症状通常在初次PCI术后几天到几周内出现。尽管罕见,但有报道指出PCI术后2-7年发生延迟支架感染。本病例系列大多数患者在术后2周内出现发热。仅有1位患者在PCI术后7年出现了脓肿并侵蚀膈肌。
先前发表的例数较少的研究指出,发热和术后心绞痛是冠脉支架感染最常见的表现。败血症发生在术后第1天到11个月不等,大多数发生在第1个月。本病例系列患者表现出发热、心包炎导致积液(心包填塞)、以及由于支架段完全闭塞导致的术后心绞痛。这表明,PCI术后患者如果出现心绞痛和不明原因发热,特别是在干预后4周内,应怀疑支架相关感染,并进行超声心动图评估。以前提出的冠脉支架感染的诊断标准强调需要切除标本或尸检中的组织病理学证据才能确诊,或满足7个可能诊断标准中的3个。
诊断冠脉支架感染具有挑战性,因为其表现多样。白细胞增多、核左移、中毒颗粒、CRP升高和降钙素原升高,以及PCI术后血培养阳性,应引起对支架感染的怀疑。包括TTE和TEE、CT、磁共振成像和冠脉造影在内的各种影像学检查对诊断至关重要。在某些情况下,放射性标记的自体白细胞扫描可以将感染定位到冠脉。早期支架感染可能呈现正常的超声心动图,随后发展成假性动脉瘤,如果省略复查TTE或CT扫描,可能会导致误诊漏诊。多模式成像也很重要,特别是CT和PET-CT在早期感染检测中的作用。假性动脉瘤可以迅速增加,因此,需要动态重复影像学检查以评估疾病进展情况。
基于本病例系列为迄今为止数量最多的研究,本文提出了支架脓肿的诊断标准:
明确诊断:在手术或尸检中确诊。
可能的诊断:有PCI术病史的患者,如果出现以下所有3种情况,应被视为可能的支架感染病例:
临床表现为发热、心包积液或急性支架内血栓形成。
感染的证据,如血培养阳性、心包积液中分离出微生物或培养阴性病例中降钙素原升高。
TTE和/或TEE显示无回声暗区内有高回声的支架阴影,或CT显示局部冠脉扩张超过相邻血管直径的1.5倍,或PET-CT显示支架周围FDG局部摄取增加。
冠脉支架感染的主要治疗方法是针对金黄色葡萄球菌和铜绿假单胞菌的静脉抗生素治疗,通常需要手术。本病例系列成功地用抗生素治疗3例患者,针对金黄色葡萄球菌和铜绿假单胞菌6周。接受单纯药物治疗的患者通常动脉瘤较小,小于20mm。尽管进行了抗生素和/或外科干预,文献记载的死亡率可能超过50%。
支架脓肿手术极具挑战性,手术时间较长。在某些情况下,需要排出大量脓液,止血也很困难。在大多数情况下,远端血管用大隐静脉搭桥。
考虑到以前关于左主干支架相关假性动脉瘤破裂的报道,以及使用覆膜支架时残留感染会导致支架移植物感染或支架内再狭窄的重大风险,本病例系列没有考虑覆膜支架治疗方式,有1名患者在完全手术切除感染区域和支架后仍发展为败血症,因此强烈反对将覆膜支架作为治疗选择。
总 结
PCI手术已被全球接受,甚至在发展中国家相当偏远的地区也可以使用,已经成为一种无处不在的手术。如本文所述,支架感染是罕见的;然而,一旦发生,后果是毁灭性的,了解这种致命并发症的表现和规律将有助于其识别和及时治疗。
编辑的疑问和反思
编译这篇文章时,我的心里窝着火。
4年时间,在一个区域,出现这么大量的严重的支架感染病例,难道不应该反思,究竟是哪个环节出了问题吗?
我们不要再埋怨并发症多么可怕,而更应该去检讨自己、提醒我们的同道,为什么不能够做好预防?
无菌原则就那么难以贯穿始终吗?
毕竟,街边小吃可以乱七八糟的"干净又卫生",医疗行为不可以,介入手术更不可以!
吾辈共勉。