王琦光 肖家旺
北部战区总医院先心病内科
慢性血栓栓塞性肺动脉高压(chronic thromboembolic pulmonary hypertension,CTEPH)是一种以未溶解的血栓堵塞近端肺动脉和远端肺血管重塑为特征,导致肺血管阻力(pulmonary vascular resistance,PVR)进行性升高,肺动脉压力升高,最终引起右心衰竭,甚至死亡的进展性疾病。
2022年欧洲心脏病学会(ESC)/欧洲呼吸学会(ERS)关于肺动脉高压(pulmonary hypertension,PH)的诊断和治疗指南推荐CTEPH的治疗手段应进行多模态联合治疗(图1),包括肺动脉内膜剥脱术(Pulmonary endarterectomy,PEA)、球囊肺动脉成形术(Balloon pulmonary angioplasty,BPA)和靶向药物治疗,用于治疗近端肺血管病变和远端微血管病变。PEA是合适CTEPH患者的首选治疗,但由于对肺小动脉病变不可及和患者的基础疾病影响,约40%患者不能接受外科手术。靶向药物已经被证实可以改善患者的血流动力学和运动耐力,但血管的阻塞和狭窄并未得到解决。因此,指南推荐BPA用于不适合行PEA或PEA术后出现持续性或复发性PH的CTEPH患者。
目前,来自亚洲、美国和欧洲的中心已报道了超过1700例患者BPA的治疗经验。随着BPA成为CTEPH患者的常规治疗手段,安全有效的治疗标准越来越重要。

图1 CTEPH的多模态治疗方法
2023年8月1日European Heart Journal发表了ESC肺循环和右心室功能工作组关于BPA治疗CTEPH的临床共识声明,作为ESC/ERS指南的补充,以帮助规范BPA治疗。本文将主要从BPA历史、原理和要求、患者选择、治疗目标、手术细节、并发症及其管理、BPA结局和患者随访等方面,对该临床共识声明进行解读。
BPA历史
1988年荷兰莱顿大学Voorburg等首次报道了一例30岁男性因肺栓塞后患有PH的BPA病例。2001年美国Feinstein等描述了18例不适合或无法外科手术治疗的CTEPH患者接受了BPA(平均2.6次),其中11例出现再灌注性肺水肿,30天死亡率为5.5%,由于早期治疗存在安全问题,影响了疗效,该技术安全性受到质疑曾一度停滞。直至2012年,日本学者改良了BPA技术,利用较小的球囊和冠状动脉介入治疗器械,采用逐级、多次、分阶段、循序渐进的治疗策略,即每一次球囊扩张部分狭窄或闭塞的肺动脉,通过多次逐级扩张达到治疗CTEPH的作用,BPA术后肺水肿的问题得到改善,明显降低了手术相关病死率。此后BPA技术在世界范围内获得了广泛的临床应用。因此,2015年ESC/ERS的PH指南明确推荐BPA作为不适合PEA患者的治疗选择。
BPA原理、要求
BPA是利用导管造影对闭塞肺动脉进行定位,再经导丝通过闭塞部位,然后利用球囊扩张的张力使肺动脉内中膜发生局限性断裂,将血栓推向周围,进而扩大血管腔,恢复血流的介入技术(图2)。一旦恢复了血流,远端血管区域将在接下来的4-6周内重新灌注并增加横截面直径,迄今为止尚未观察到再狭窄现象。实施BPA需要术者熟练掌握肺动脉解剖学结构。肺动脉各肺段血管基本上分支方向是固定的,且与同名支气管伴行,所以常采用支气管中使用的段及亚段对肺动脉进行编码。术者不仅需要详细了解三维肺血管解剖学,还需要了解肺动脉解剖学的变异性(图3)。左上叶特别容易出现变异,一般将左肺A1和A2整合为一支,即左肺尖后段A1+2;最常见的变异是左下叶,左肺A7可能是A8或A9的一个分支。

图2 BPA原理示意图。上图显示了BPA应用装置,包括80或90cm长的外鞘管以及可通过外鞘管的内指引导管。下图为BPA前后的血管横截面,显示了阻塞的网状结构(左侧),球囊扩张后的情况(中间),以及最终的结果(右侧)
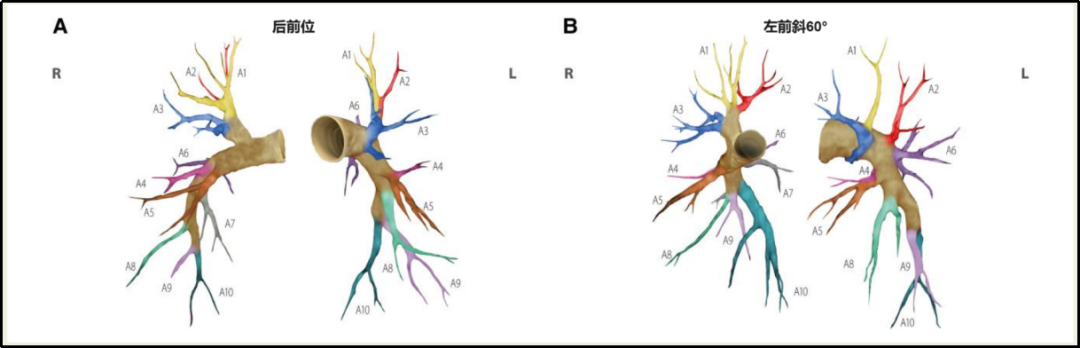
图3 肺血管树的解剖学分类和分段名称。解剖学根据丹麦健康志愿者的计算机断层扫描而得。分段采用彩色编码。图A:后前位投影。图B:左前斜60度投影。左侧A7段是可变的;如果存在,通常为A8的一个分支。
2016年Kawakami等根据以往CTEPH患者的肺血管造影分类,提出了新的血管病变造影表现的分类方法,被广泛采用。即按照肺动脉造影图像的形态分为5型,A型:环状狭窄,病变表现为同心、局限性狭窄,像把圆环套在病变血管处;B型:网状病变,病变表现为血管模糊或狭窄,可能包含复杂网状或裂缝状等结构形态;C型:次全闭塞,病变表现为血管几乎完全闭塞,但在闭塞血管的远端具有连续或不连续的缓慢细微血流;D型:完全闭塞,病变表现为囊袋状或孔口状闭塞;E型:扭曲病变,病变表现为高度弯曲血管中存在网状病变或闭塞,位于亚段动脉远端,周围伴有棉絮样毛细血管(图4)。病变类型可预测并发症:环状病变和网状病变的并发症发生率<3%,次全闭塞病变的并发症率高达15.5%,扭曲病变的并发症率高达40%。这五种分型的BPA手术难度依次增加,因此建议在临床实践中,优先处理顺序为:A、B>C>D>E。
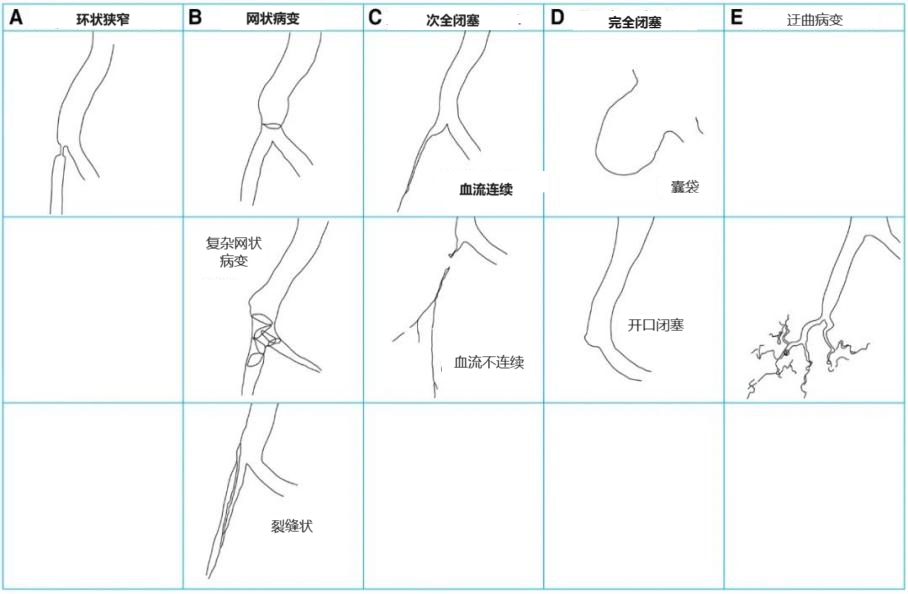
图4 CTEPH的血管病变分型模式图。病变常见于肺动脉分叉部位。除了影响直径<2mm的扭曲病变和主要位于近端的囊袋病变外,所有的病变均可能发生在任何直径的肺血管上。
2022年ESC/ERS指南建议所有CTEPH患者均应由具备多模态治疗能力的多学科CTEPH团队进行评估,以便在审查所有相关数据后决定初始治疗方案。CTEPH团队应该包括PEA外科医生、BPA介入医生、PH专科医生、具有胸部影像学经验的放射科医生、重症监护专家、护理专家和数据管理员。该团队应定期会诊新的转诊病例、随访病例和并发症情况。任何计划建立BPA的中心都应接受专家中心的监督。BPA中心应能够证明极佳的安全性结局,例如每次治疗的30天死亡率< 2%和严重不良事件(SAE)发生率< 5%。所有BPA中心应接受年度稽查,以审查BPA目标的实现和生存情况。工作组成员一致认为,进行BPA时心胸外科医生应在场,且应提供ECMO、弹簧圈/明胶海绵和覆膜支架等备选设备和器械。
影响患者选择的相关因素
与患者相关因素:
(1)患者NYHA功能分级II级或以上;
(2)患者能配合BPA手术,需要平躺和适当的屏气;
(3)对于造影剂过敏、肾功能和甲状腺功能障碍,应按照一般指南的建议进行处理;
(4)适合PEA但拒绝手术的患者,建议评估BPA的可行性。
(5)目前右心衰竭患者使用BPA进行抢救仅有个案报道。
(6)仅少数研究评价了CTEPH治疗的性别差异。男性接受PEA手术更多,而女性更常患有PEA技术上不可及的远端病变,因此女性更倾向于拒绝PEA。在日本,女性CTEPH患者年龄较大,深静脉血栓形成较少,急性肺栓塞发作较少、动脉血氧饱和度较低、外周血栓较多,因此女性患者通过PEA治疗的获益较小。
(7)高龄、虚弱和多种合并症仍是不可进行PEA手术的重要因素。老年患者的BPA治疗可改善心功能分级、血流动力学和生化指标,且手术并发症和围术期死亡率较低。但在有多种合并症患者中,应个体化制定治疗目标。
与疾病相关因素:
(1)BPA患者必须进行其他类型PH的筛查和影像学检查,包括在冠心病风险患者中进行冠脉造影。确诊后进行影像学检查评估病变分布和病变特征。目前最常用的是具有多平面重建的CT肺动脉造影(computed tomographic pulmonary angiography,CTPA)。肺动脉锥束CT具有更高的空间分辨率,能更详细地显示周围病变,可替代CTPA。此外,大多数中心在保持深吸气状态下进行肺动脉数字减影血管造影进行诊断,能够为CTPA提供关于肺实质灌注的动态信息,并允许评估肺叶、段或亚段灌注缺损。在诊断不确定或特殊情况下,可以使用包括血管内超声(intravascular unltrasound,IVUS)和/或光学相干断层扫描(Optical coherence tomography,OCT)在内的血管腔内影像学检查方法。
(3)研究显示PEA术后BPA更加困难和不安全,且血流动力学改善程度不如常规BPA。文献报道PEA术后残留PH的发生率为17%-31%。临床相关的残留PH主要发生在平均肺动脉压(mean pulmonary arterial pressure,mPAP)>38mmHg时,其对PEA术后的长期生存率造成影响。对于PEA术后BPA的候选患者,应在PEA术后3-6个月对症状性PH进行完全重新评估。
BPA治疗目标
理想的BPA治疗目标首先应能缓解患者在静息和运动期间的症状,并尽可能处理所有病变血管;进一步的目标是改善生活质量,恢复正常肺血流动力学(mPAP < 20 mmHg),使患者在休息时达到正常水平。然而,为了达到这些目标不宜一次处理所有的靶血管,而需要分期进行。利用运动能力、包括PVR在内的血流动力学、生物标志物、WHO心功能分级、心肺运动实验和生活质量评估的多参数方法可充分评估个体治疗目标。由于mPAP与预后相关的阈值为30 mmHg,所以BPA的最终血流动力学目标是mPAP<30mmHg。技术因素(病变类型、定位和可到达病变的数量)、高龄、共病和患者的期望均可能会影响个体的治疗目标。
BPA手术细节
意识清楚的患者BPA常规在局麻下进行。每次BPA术前建议在不吸氧状态下进行右心导管检查,包括热稀释法或Fick法测定心输出量(cardiac output,CO)和压力评估(右心房压、肺动脉压和肺小动脉楔压)。动脉血压和动脉氧饱和度可采用无创测量。BPA术中常规吸氧,以保持动脉氧饱和度> 92%。BPA术中有两种抗凝策略:每次使用2000-5000 IU普通肝素,或与冠状动脉介入治疗一样进行充分抗凝,活化凝血时间为250 s。因术中易出现咯血并发症,故我们临床实践操作中多采用前一种策略。
共识推荐标准的肺血管造影投影体位有前后位和左前斜位60°,对比剂为碘克沙醇320或碘美普尔50/50与生理盐水混合。这与我们的常用投影体位有些差异。对于双肺下叶分支,我们一般首选对侧投射体位进行血管分段判断,通常为30°- 45°。而对于存在血管分支重叠或短缩时,可再选择同侧投射体位造影,以清晰暴露并展开目标血管。对于右肺中叶分支,可选择左头位和右前斜位进行造影;左肺舌叶则选择左头位和右前斜位进行造影。由于呼吸运动和心脏搏动的影响,以及右心房、室扩大、瓣膜严重返流冲击带来的不稳定性,为获得较好支撑并超选到合适目标血管,改良BPA技术的关键策略之一是使用双导管策略。可选择7-9F的外鞘管配合6F内指引导管进行操作。外鞘管的作用主要是增强支撑和固定位置,避免内指引导管在旋转时发生回弹。内指引导管的选择需根据血管的分段和形态具体选择,常用的是Judkins左、右冠状动脉指引导管。
多部位多次球囊扩张是BPA治疗核心策略,这样可在提高疗效同时减少术后并发症发生。根据目标血管内径和狭窄情况差异,可选择不同型号和特点球囊进行扩张,包括通过0.035英寸导丝的直径为8-10 mm的大尺寸球囊。通常首选半顺应性球囊,平均使用6个大气压,明显低于额定爆破压力。术中应选择使用小尺寸的球囊(球囊与动脉直径比值为1:0.5-0.8,或首次手术使用2-2.5mm的球囊)。应用IVUS和/或OCT可以帮助精确测定血管直径,并确定血管解剖学中的分层、血栓和血管内钙化。对于狭窄近端和远端内径有较大落差患者,则应适当选择内径偏小,长度较长的球囊。欧洲也没有专门用于BPA的导丝,通常使用不同的0.014英寸亲水性导丝,但有些人更喜欢疏水性硅涂层导丝(Miracle-3),其可根据需要进行塑型。此外,微导管和延长导管也是常用的工具。将指引导管送至合适的部位后,送入0.014英寸操作导丝或者配合微导管使用,小心通过病变并送至远端。术中需要备用覆盖支架、弹簧圈和明胶海绵等以处理并发症。
BPA治疗的整体原则是简单、重要病变优先原则。根据手术难易程度和血流分布情况,按照A、B>C>D>E的顺序处理病变;优先处理右肺,然后再处理左肺;优先处理下肺,然后再处理上肺。因为右肺相对于左肺更容易到达,下肺相对于上肺有更丰富的血流。BPA开始时先处理简单病变、环状狭窄和网状病变,特别是在mPAP≥40mmHg的情况下;优先选择右下肺基底段动脉,并在血流动力学改善后处理慢性闭塞病变。BPA后观察到静脉迅速回流时,考虑BPA即刻成功。如果mPAP≥40 mmHg和PVR≥7 WU,只有2-2.5 mm的球囊是比较安全的。只有少数人使用压力导丝引导进行血管成形术(保持远端压力应<30mmHg)。并不推荐常规进行血管内成像检查。
并发症定义、预防与处理
BPA并发症包括特异性并发症(或胸部并发症)与非特异性并发症(或非胸部并发症),前者是指与BPA操作、肺动脉和潜在病理有关的并发症,如肺动脉穿孔、高灌注损伤、肺动脉破裂、肺动脉夹层、再灌注肺水肿等;后者为非胸部并发症,如过敏反应、血管入路并发症、肾损伤和感染,在文献报道不超过1%。BPA存在学习曲线,经验丰富的中心可观察到严重不良事件率显著降低。表1详细介绍了并发症的类型、严重程度、管理及预防方法。

表1 BPA的并发症及处理
肺损伤(lung injury,LI)是主要的严重并发症,是在BPA的血管区域内出现新的磨玻璃密度影、实变和胸腔积液,伴或不伴咯血,伴或不伴缺氧。血流动力学参数如BPA术前高mPAP始终是代表严重LI的独立危险因素。在RACE研究中,88例BPA患者的logistic回归分析确定mPAP > 45mmHg与BPA相关的不良事件和严重不良事件相关,因此,导致LI发生率增加的mPAP阈值约为45mmHg;使用利奥西呱进行预处理的患者可降低BPA相关LI发生率。研究表明BPA相关的血管损伤是BPA术后肺损伤的独立预测因子(概率比为20.1),但不影响BPA的总体结果。再灌注性肺水肿通常在术后几小时发生,临床表现为氧饱和度降低和泡沫样痰。改良BPA技术的出现,使原来最常见和严重的并发症—再灌注肺水肿基本得到解决。
突然咳嗽、氧饱和度下降和咯血是BPA手术胸部并发症最常见的症状。咯血通常是轻中度,可以迅速缓解,但需要立即关注并寻找原因。术中可观察到血管并发症导致的血管损伤。由BPA导丝引起的远端穿孔通常伴随着咯血,损伤发生几分钟后出现咯血。处理取决于其机制以及患者对急性缺氧的耐受情况。(1)持续性咯血的第一步是停止手术并进行血管造影以寻找损伤部位。(2)氧疗保证氧饱和度,同时在可疑的BPA部位延长球囊扩张时间,或者在咯血持续时,立即楔入指引导管,可应用鱼精蛋白逆转肝素抗凝。(3)可进行远端栓塞,最好使用可吸收明胶海绵,或者在破裂的情况下可植入裸支架或覆膜支架。此外,无创呼吸机持续气道正压也有用,有时可能需要气管插管或体外人工膜肺氧合。
BPA的结局和患者随访
指南推荐CTEPH患者长期随访。欧洲和美国的介入医生报告改良BPA术后PVR降低34%-60%,mPAP降低18%-44%,CO增加5%。日本登记报告PVR降低66%,mPAP降低48%。日本获得的结果往往比其他国家更好,这可能是由于操作者的经验更丰富,较少的患者适合PEA,具有较少的炎性血栓表型以及血管病变的不同结构。近期MR BPA与RACE的两项最新随机对照研究显示BPA术后PVR降低65%,mPAP降低40%,CO增加10%;靶向药物主要增加CO,BPA降低mPAP,从而降低PVR。因此,CTEPH患者术前应用靶向药物治疗在降低术中并发症的同时可协同增加BPA的疗效。BPA术后的血流动力学改善与临床状况、右心室功能和患者报告的生活质量显著改善相关。Feinstein的系列研究中,随访(平均36个月)时,mPAP、NYHA功能分级、NT-proBNP水平和6分钟步行距离有所改善。
BPA术后患者需终生口服抗凝治疗。目前尚不清楚新型口服抗凝剂和维生素K拮抗剂哪种更好,因此在选择抗凝药物时需要谨慎考虑。对于抗磷脂综合征患者,推荐使用维生素K拮抗剂。BPA术后患者肺循环血流动力学指标改善情况在长期随访过程中得以保持,因病情显著改善而停用PH靶向治疗患者比例也显著增加。无论BPA的结果如何,指南建议患者在最后一次BPA后3-6个月定期随访,包括心功能分级、NT-proBNP、超声心动图和6MWD,以及有创性右心导管检查。BPA术后若出现症状复发的情况,建议进行右心导管检查,以评估是否需要进行CTEPH的靶向药物治疗。根据BPA术后患者的需求和症状、残余病变数、运动耐力、血流动力学、动脉血氧饱和度以及对正在服用或曾经使用的药物治疗反应来决定是否继续、终止或开始药物治疗(包括利奥西呱)。
结论和未来展望
BPA最初作为不能外科手术CTEPH患者的替代治疗手段,经过技术改良后大幅度降低了再灌注肺水肿,提高了疗效和安全性,在内科药物和外科手术之间提供了新的有效治疗手段,已逐步获得广泛认可并被一些新的专业指南推荐。2022年ESC/ERS的PH指南将BPA的推荐从2015年的IIb-C级别提升为I-B级别。但仍存在许多尚未解决的问题。首先,需要在手术数量多的中心建立适当的培训标准,全球范围内采用标准化技术,并开发专用的介入器械,以推进BPA的进一步发展。其次,尽管采用多学科CTEPH团队进行患者选择,但BPA的适应症仍然是一个重要的挑战,需要团队成员一致决策。关于长期生存率的信息较少,因此BPA的治疗目标需要进一步明确,目前尚不确定降低mPAP和PVR在多大程度上能改善患者的预后。有学者乐观地提出BPA的目标应该与PEA相同,即在不使用PH靶向药的情况下,达到mPAP<25 mmHg,并且改善患者的预后。此外,许多患者存在混合解剖病变,涉及肺动脉的不同部位,包括叶动脉、段动脉和微血管。然而,目前尚没有针对这些患者的联合治疗的标准化方案。综上所述,尽管BPA在CTEPH治疗中显示出有希望的结果并在指南中得到推荐,但仍然有许多重要的领域需要进一步研究和标准化,以优化其在CTEPH治疗中的有效性和患者预后。
未来的研究应包括:BPA之前使用靶向PH药物是否有益,联合治疗是否成功,完成BPA后是否应继续使用靶向药物,以及是否应同时进行PEA和BPA,还是依次进行。目前存在尚未满足的需求,即对接受BPA的患者进行风险评分,以确定关键的目标病变和预后所必需的血流动力学阈值,以确定接受PEA患者是否与原发性BPA候选者有相同的预后。国际BPA注册登记(NCT03245268)和日本多中心BPA注册登记研究将在回答一些未解决问题方面发挥重要作用。