
2019年6月1日,第十三届东方心脏病学会议(OCC2019)召开期间,由波士顿科学举办的午间卫星会,以“Master the Complex—愈见不凡,从容应对高出血风险”为主题,汇集多位心脏介入领域的权威专家,为我们分享高出血风险患者的PCI策略。

▲ 会议现场
会议邀请上海交通大学附属胸科医院何奔教授、浙江大学附属邵逸夫医院傅国胜教授担任主席,复旦大学附属中山医院钱菊英教授担任主持人,同时,中国医学科学院阜外医院唐熠达教授、上海交通大学附属第九人民医院张俊峰教授、南方医科大学珠江医院李公信教授作为讨论嘉宾出席会议。会上,主席、主持人及讨论嘉宾针对主题演讲嘉宾的报告展开了热烈的讨论。

▲ 与会嘉宾热烈讨论
金叔宣:高出血风险患者的快速识别

▲ 金叔宣教授作主题演讲
上海交通大学附属仁济医院金叔宣教授指出,介入治疗本质上就是将器械(即异物)植入人体进行治疗,异物的进入又带来了血栓风险,从而开始抗凝治疗,而抗凝的同时又会带来出血风险。临床上一般采用缺血和出血评分来评价相应的风险。随着PCI手术量的逐年升高,支架植入量也在迅猛增长,植入支架所导致的缺血事件也越来越多,其中有一部分患者在术前存在高危出血风险,值得我们关注。临床现有多个出血风险评分,但都不尽完美。
最新EuroPCR大会上发布的ARC共识指出,根据年龄、肾功能不全、肝功能疾病、活动性肿瘤、贫血、低血小板计数、中风/脑出血/颅内动静脉畸形、出血潜质、既往出血或输血、口服抗凝药、口服非甾体类消炎药、计划的外科手术等指标再细分出6个次要标准(下图中浅蓝标记)和14个主要标准(下图中深蓝标记)。如果患者满足1个主要标准或2个次要标准即可判断为高危出血风险(HBR)。
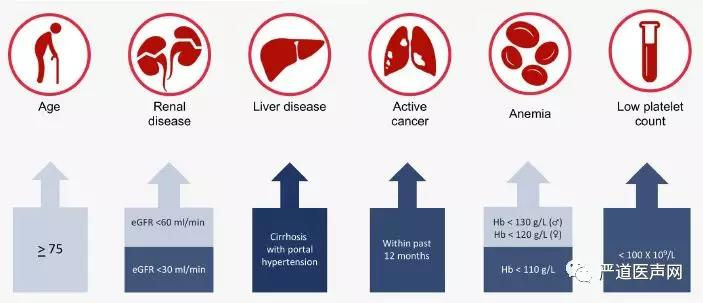
金叔宣教授通过分享几例HBR病例指出,东亚民族的出血风险高于欧美人种;ACS患者需要更长时间的DAPT所以未列入HBR人群;越复杂的病变越需要我们制定个体化的DAPT方案。

傅国胜教授点评:既往的出血风险评分都是基于特定的临床研究得到的,EuroPCR新发布的ARC专家共识给出了一个适合临床实际情况的评价标准,非常具有临床指导意义。

唐熠达教授点评:阜外医院在住院医生站系统中实时运用风险评分工具为患者计算出血风险评分(在冠脉介入患者中使用了CRUSADE评分标准),最终交由术者进行判断,决定临床治疗策略。另外,询问颅脑出血患者外伤史也尤为重要。
刘炳辰:高出血风险ACS 患者PCI 策略

▲ 刘炳辰教授作主题演讲
哈尔滨医科大学附属第四医院刘炳辰教授分享了一例真实世界HBR患者的复杂分叉病变手术, 该患者在多个血管中植入了不同品牌的支架,在术后一年后使用血管内窥镜观察发现有的血管已经完成内皮化,但有的血管中金属支架梁仍完全裸露,对于这样的患者在术后1年停用DAPT很可能带来晚期支架内血栓风险,也意味着不同支架的内皮化速度是完全不同的。
刘炳辰教授指出,当我们开展了PCI手术就意味着进入了血栓和出血相对抗的战场,心血管事件风险每降低25%,大出血风险上升4%,如何在这之中寻求平衡是我们必需面对的问题。急性支架内血栓的形成会带来25%的死亡率,75%的心梗发生率,是PCI的噩梦。虽然药物技术在逐渐发展,诞生了许多新型抗凝药物,但我们在解决缺血问题的同时,出血事件并未得到有效的控制。
对于合并高危出血风险的复杂分叉病变患者术前注意事项、分叉介入术式选择、边支保护策略以及支架选择策略等,刘炳辰教授总结:(1)高出血风险患者,介入检查或治疗应慎重,应仔细权衡风险与获益;(2)如决定PCI,手术时间不宜过长,尽可能简化操作(分叉病变尽量应用单支架术);(3)术中抗凝宜选择起效快、半衰期短的抗凝药;(4)术中最好密切监测抗凝效果(监测ACT);(5)支架置入应准确,不宜支架过长,新一代BP-DES可能作为此类患者的首选;(6)术后抗栓策略可制定个体化方案,必要时腔内影像学随访评估。

张俊峰教授点评:按照最新ARC专家共识,这个复杂分叉病变病例符合两个主要标准,毫无疑问属于高危出血风险。此病例手术策略步步为营,结果令人满意。手术中为了保证双支架术顺利进行,选择了7F指引导管及桡动脉无鞘策略。但目前双支架术更推荐6F引导管,避免过大的指引导管带来更多的出血风险。同时,无鞘策略也会增加血管入路损伤的风险,并不推荐常规使用。
姜浩:HBR 患者左主干PCI 一例

▲ 姜浩教授作主题演讲
北京大学首钢医院姜浩教授分享了一例HBR患者左主干PCI,该患者十年前有颅内出血病史,胸痛入院,造影显示左主干末端重度狭窄,GRACE评分84分低危缺血,CRUSADE评分43分高危出血。术中在IVUS充分评价左主干病变性质后CROSSOVER植入SYNERGY支架,回旋支开口残余狭窄严重,最后使用药物球囊进行扩张完成手术。
姜浩教授总结道,血栓与出血就像走钢丝,在当今抗凝抗血小板药物充分使用的情况下,出血风险尤为严重;左主干病变须进行腔内影像学以及功能学评价。该患者虽然缺血风险低,出血风险高,但左主干末端狭窄十分严重,介入干预非常必要。病人随访6个月,病情稳定,无心绞痛以及出血情况发生,目前DAPT评分为32分,建议短DAPT疗程。

李公信教授点评:这类既往脑出血病史的患者建议充分调查脑出血的原因,如动脉瘤、家族性脑出血等等,可以有效避免出血并发症的发生。
钱菊英:短DAPT循证,从SENIOR到IDEAL LM

▲ 钱菊英教授作主题演讲
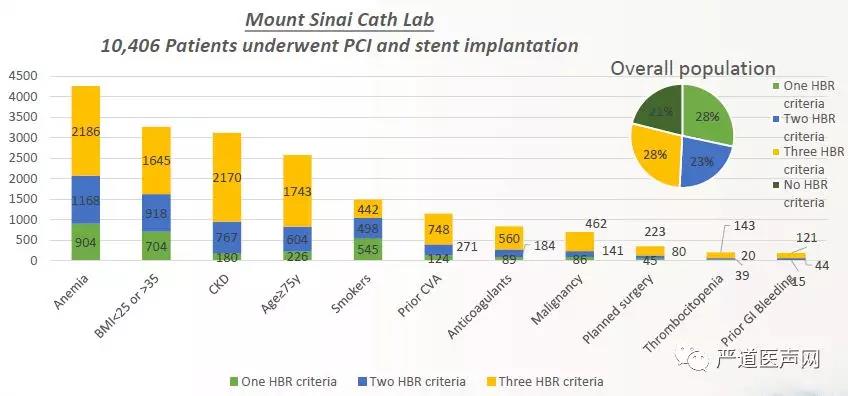
上海复旦大学附属中山医院钱菊英教授带来了最新短DAPT系列研究报道,她指出,既往的研究显示,在目前进行PCI的人群中,约1/3是有出血风险因子的。但由于一代DES需预防晚期血栓而延长DAPT,且之前的GUIDLINE推荐,HBR患者通常被排除在之前的DES研究之外。从而导致目前HBR患者的PCI优化策略缺乏支架种类定义和DAPT时长推荐。
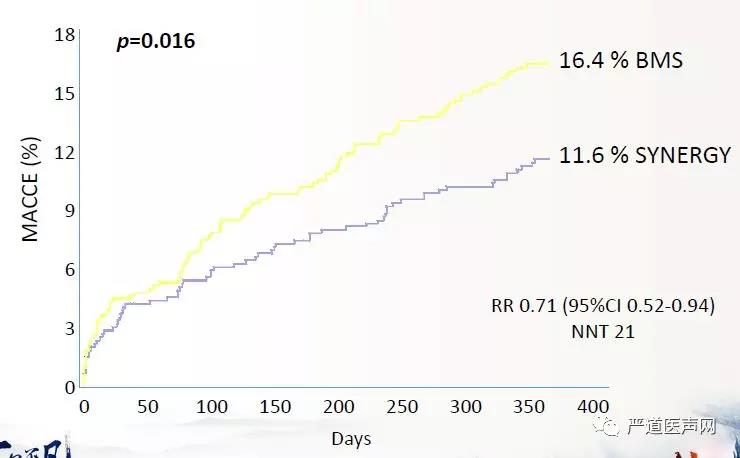
最新ARC共识提出了全新的出血评分标准,但落实到具体患者身上时,我们仍应当个体化对待。近期发表的SENIOR研究入选了75周岁以上的老年患者(老年患者常具有高危出血风险),对于稳定性心绞痛患者采用术后1个月DAPT,ACS患者采用6个月DAPT的策略随机分为第二代DES:SYNERGY组与传统BMS组。两组之间血栓及出血风险都无差异,SYNERGY组降低了缺血驱动的TLR,最终导致BMS组的1年MACE事件发生率高于SYNERGY组且有统计学差异,1个月DAPT人群的结果与总人群结果基本一致。两年随访结果显示两组之间MACE事件发生率无统计学差异,但SYNERGY组的缺血驱动的TLR仍显著低于BMS组,1个月DAPT人群的结果与总人群结果仍基本一致。研究结果表明:在1个月DAPT策略下,使用SYNERGY支架的有效性优于BMS,安全性与BMS之间无差异。
正在进行中的IDEAL-Left Main研究是一个面向所有左主干人群的随机、前瞻、多中心、真实世界的非劣效性研究,将采用4个月DAPT的SYNERGY支架与12个月DAPT的XIENCE支架进行对比,观察两年后的MACE事件。同时还设立了OCT亚组评价两组支架3个月时内皮愈合程度,两组之间无统计学差异。目前SYNERGY支架参与了许多短DAPT研究,总病例数已经超过了5千位患者,相信接下来会有更多的研究数据证实采用第二代DES对于缩短DAPT的安全性和有效性。

▲ 与会专家合影
随着PCI技术的进步,PCI 围术期的出血风险呈下降趋势。然而,出血并发症仍是PCI术后死亡发生的主要原因之一。因此,评估患者的出血风险应成为心内科医生的常规临床工作。此次活动从术前评估,到策略选择,为广大与会医师提供了有效的指导,对其日后的实践工作有着深远的意义。
