
近年来,以TAVR为主的经导管心脏瓣膜病介入治疗成为结构性心脏病的最重要热点话题,被称为是介入心脏病学第四次革命。随着瓣膜设计的持续改进及技术理论体系的更新,瓣周漏、传导阻滞、脑梗塞等相关并发症已经显著降低,过去人们视为畏途的二尖瓣、三尖瓣介入治疗也开始破冰,不断取得新的进展。为了让更多关心结构性心脏病的同道更加及时地获得相关临床研究进展情况,准确了解相关器械、技术发展趋势,严道医声网特邀业内专家担任撰稿人,共同开辟“结构瞭望”专栏,敬请广大读者关注。
近年来一些新的TMVI产品及相关研究和随访结果如雨后春笋一般不断出现,同时由于数据更新途经多、周期快、临床研究样本量总体较小且分散,对完全及时整理和分析相关数据带来了一定难度。为了让大家更好地了解TMVI这个领域,本期节目将尝试对目前TMVI相关临床研究结果进行分析解读,有兴趣的读者朋友也可以选在下方留言互动,我们也将在未来的栏目中与您进一步探讨。
>>>数据来源推荐
由于TMVI临床数据更新日新月异,本栏目将对TMVI一些权威的数据发布源进行推荐,对于发表的文献,对于不同瓣膜,读者可以通过瓣膜的名称在Pubmed.com搜索获得相关公开发表文献,于此同时,一些瓣膜也会选择在一些大型学术会议比如Euro-PCR系列会议www.pcronline.com以及TCT/TVT系列会议www.crf.org等公布最新研究数据,读者朋友们也可以通过相关网站获取最新资讯。如果需要查询一些正在进行的TMVI研究,可以通过美国国家医学图书馆clinicaltrials.gov临床注册网站进行查询。本栏目也将参考相关结果。
>>>TMVI患者临床特点及选择
根据相关TMVI器械早期研究结果,目前被选择用于TMVI的患者主要为由手术风险评分和心脏团队评估认为具有高手术风险或不能手术的患者。迄今为止,有相当一部分患者都是在人道主义援助(Compassionate Clinical Use)计划的基础上进行的治疗。一些大型研究如Apollo及SUMMIT等随机对TMVI照研究则选择纳入了可行外科手术的患者,并与外科手术进行1:1对照研究,同样这些大型研究也开设了High risk-Arm单臂高危组患者。
然而,关于选择TMVI而不是其他经批准的经导管治疗方法(例如MitraClip装置)的原因,目前还缺少数据。事实上,由于MitraClip技术的逐渐成熟,也使得TMVI的患者选择更加谨慎。参考目前最新的一篇系统评价,其经过删选分析共纳入了146例因二尖瓣反流MR行TMVI的患者,其中包括了9项研究,涉及7种不同类型的瓣膜,包括Fortis, Interpid, Tiara, Tendyne, Highlife, CardiAQ以及Caisson ,研究显示接受TMVI治疗的患者年龄在75岁左右,大多数患者左心室射血分数(LVEF)较低,并且MR的病因绝大多数是继发性二尖瓣反流(约60-90%)而非退行性病变。慢性肾病和慢性阻塞性肺疾病等是最常报道的合并症, STS-PROM评分从平均为3.3 -15.4%左右(图1)。
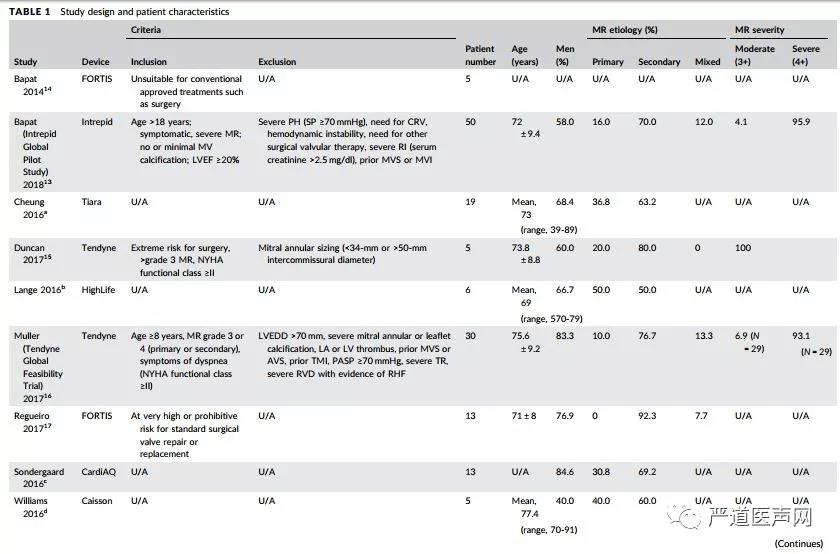
图1. TMVI研究的基本信息1
关于患者纳入和/或排除标准以及患者筛查的数据非常少。虽然没有明确的数据显示在不同的经导管瓣膜研究上接受筛查的患者数量与最终接受手术的患者数量,但此阶段的筛查失败率似乎很高。一篇最新发表于JACC cardiovascular intervention的研究首次披露了Tendyne及Interpid Polit研究患者筛选的情况,其发现TMVI患者的筛选失败率高达89%,其中最常见的筛选失败因素包括了患者过度衰弱(15.3%),合并三尖瓣反流(15.3%),主动脉瓣膜手术病史(14.2%),然而,最主要的依然是二尖瓣解剖因素不合适TMVI(15.8%)(其中包括了瓣环过度钙化以及左心室流出道梗阻高风险)。由此可见,TMVI相关临床研究的开展具有相当的难度。
>>>手术操作
参考目前相关文献及报道,目前TMVI手术绝大多数手在全身麻醉、透视和经食管超声心动图指导下经心尖入路进行。仅有一种装置专门用于经股动脉入路(Caisson 瓣膜),而另外两种瓣膜经报道可以经心尖或者经股动脉植入(CardiAQ/Highlife), 还有一些正在进行相关研发。虽然这些是使用不同TMVI装置的非常早期和/或首次人体植入阶段的经验,但手术平均成功率很高 (定义为瓣膜成功植入且术后瓣膜功能正常) (从75%到100%不等) 而绝大部分研究均在95%以上(图2),且手术耗时相对较短,体现了置换在理念上的优势。目前,TMVI主要技术问题涉及以下几方面:1)经导管植入的瓣膜释放后不稳定;2)干扰二尖瓣瓣下结构;3)经心尖入路的止血问题(通常是由于心肌撕裂);4)瓣膜植入后瓣叶功能障碍;5)与之前植入的主动脉瓣的相互干扰的问题。值得注意的是,目前绝大多数TMVI系统释放后不能回收,从而导致在TMVI过程中遇到瓣膜位置及相关问题时,患者必须中转为开胸手术取出瓣膜,而这个问题也将在新一代的完全可回收瓣膜问世后得到很好的解决。
图2. TMVI研究的基本信息2
>>>左心室流出道梗阻
由于与左心室流出道(LVOT)的毗邻关系,LVOT梗阻成为了最为关心的TMVI并发症,但在最初进行TMVI的病例中,其发病率相对较低。这反映了使用3D CT筛选合适患者排除了瓣膜植入后左室流出道梗阻风险过高的患者的有效性,运用计算机模拟包括3D打印技术在TMVI植入后预测Neo-LVOT面积已成为了一种准确而有效的评估手段 (图3)。此外,几个TMVI装置在瓣膜锚定机制中涉及到捕获二尖瓣瓣前叶,这一情况可能降低了这种并发症的风险,同时对于支架型态的改进(以Tendyne为例)也在进一步避免该类并发症的发生。
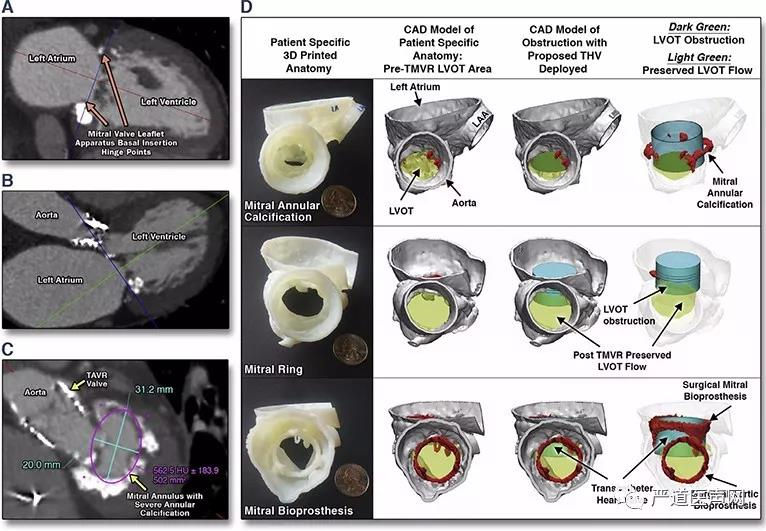
图3.采用计算机模拟及3D打印技术对瓣膜之后型态及LVOT进行准确测量及预判
>>>TMVI瓣膜血液动力学效果
不同TMVI瓣膜血流动力学结果均较好,几乎在所有病例中平均跨瓣压均≦3 mm Hg且严重瓣周漏的发生率极低,在部分研究中100%患者术后二尖瓣反残余流小于2+(图4),这些结果优于经导管二尖瓣修复系统的结果,并且与手术二尖瓣修复和/或置换后报告的结果接近,体现了TMVI的理论优势。然而,二尖瓣环钙化已经成为所有TMVI系统的排除标准,并且目前尚无如何在严重环形钙化的情况下采用此类瓣膜的临床证据。
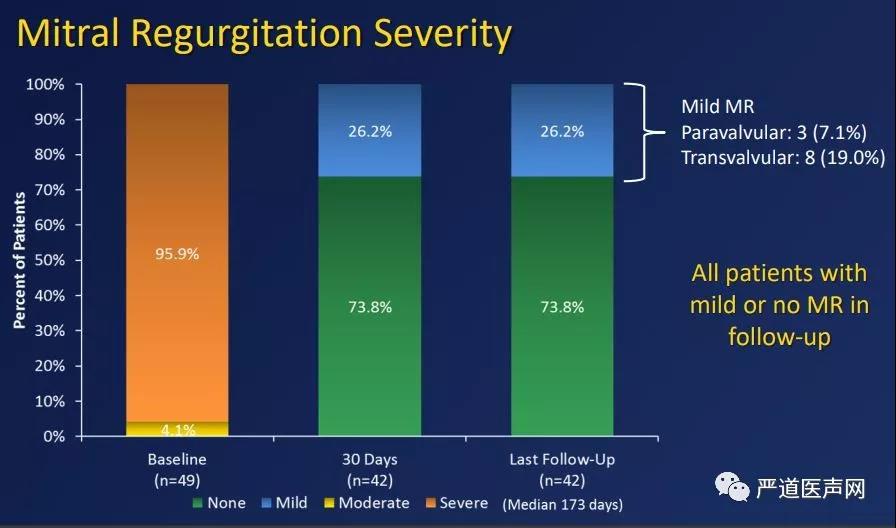
图4. Interpid Polit研究显示术后良好的血流动力学,MR反流均为轻度及以下
>>>30天死亡率及并发症
最新系统评价显示,目前TMVI术后30天的平均死亡率为20.4%,从0%到53%不等(图5-6)。大约一半的死亡发生在围手术期,主要与TMVI不成功有关,这些患者通常都会转为开胸手术。此外,在早期临床实践过程中,手术入路的管理问题也导致了一些死亡病例,主要是继发于心肌撕裂。另外一半住院和/或30天的死亡发生在手术后早期,在这些病例中,多器官衰竭是导致死亡的主要原因。尽管手术并发症以及手术失败是导致死亡的主要原因,但有些患者手术很成功,可是在术后数周内死亡,在这些病例中,TMVI术后死亡的原因可能是多因素的,其中患者的并发症,包括心脏外疾病及较差的基础状态,可能是主要原因,其次,除了开胸手术对老年人和体弱人群的负面影响之外,与心尖入路相关的心肌损伤对于术前左心室射线分数下降的患者伤害更大,例如具有严重功能性MR的患者,最后,对于左心室射血分数严重下降(<30%)的严重MR的患者,左心容量超负荷快速减少可能会产生暂时的负面作用,其中包括左心室射血分数进一步下降,并出现相关并发症。
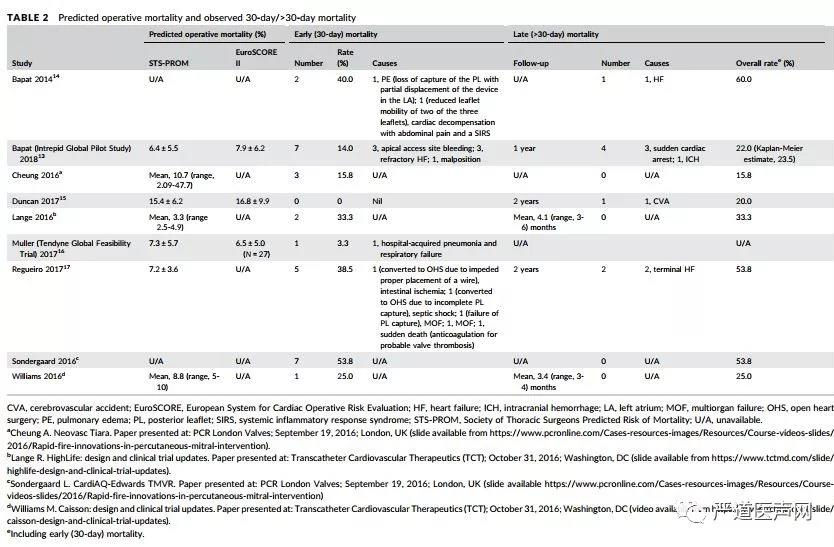
图5. TMVI研究的基本信息3
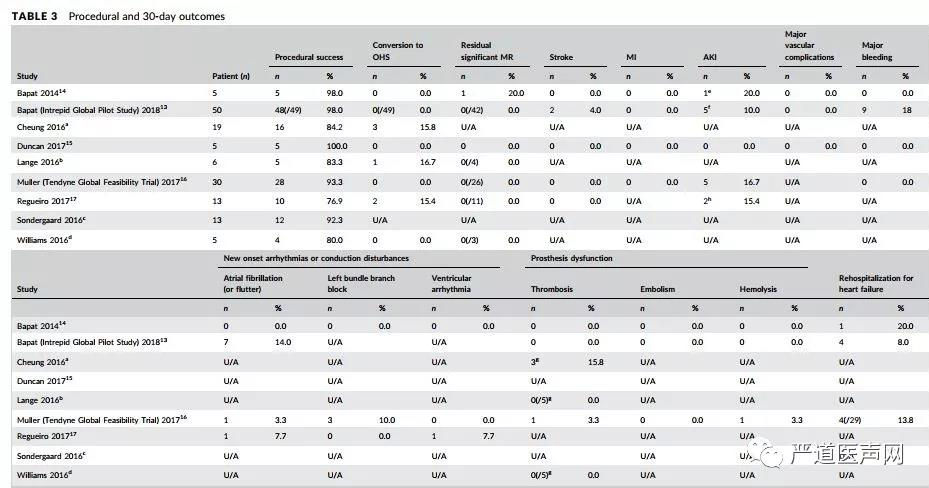
图6. TMVI研究的基本信息4
>>>远期疗效
TMVI术后的中期结果数据仅目前仅限于少数几个产品(Intrepid,Tendyne和Fortis [Edward Lifescience])。在6到12个月的随访中,没有发生结构性瓣膜退变、需要再次干预的瓣膜脱位、新发瓣周漏或瓣周漏恶化。然而,TMVI术后血栓形成的风险已经引起了人们的关注,尽管TMVI术后血栓形成风险的数据依据相对缺乏,由于瓣膜血栓形成的问题,Fortis瓣膜的TMVI项目被暂时停止。同样,Tendyne以及Tiara瓣膜在植入后也报告了相关瓣膜血栓形成的个例。目前外科二尖瓣置换术后建议至少进行3-6个月的抗凝治疗。由于目前仍然缺乏关于TMVI术后抗凝治疗更多数据,TMVI术后的抗凝方案仍有待进一步研究。同样,由于较高的二尖瓣闭合压力,TMVI瓣膜的耐久性相对TAVI而言也将承受更多挑战,在未来的研究中,对于其的考量和结果也直接关系到技术的适应范围。
结论: TMVI正在发展成为一种用于治疗手术风险过高或者不能手术的严重MR患者新的潜在治疗方案。 目前而言,尽管二尖瓣结构的复杂性和疾病的个体差异限制了这种疗法的实施,TMVI依旧具有广阔的前景。目前一些新的介入二尖瓣产品正在进行临床评估,超过百余名患者的早期经验证明了TMVI的可行性。目前,多个TMVI系统正在多个中心行大规模随机对照临床研究,从而为TMVI技术提供更多安全性和有效性的高质量临床证据,这将决定TMVI是否可以成为越来越多患有严重MR的不适合传统外科技术患者真正可靠的治疗选择,我们将拭目以待。
参考文献:
1.Takagi H, Hari Y, Kawai N et al. Transcatheter mitral valve replacement for mitral regurgitation-A meta-analysis. J Card Surg. 2018;33(12):827-835.
2.Yoon SH, Bleiziffer S, Latib A,et al. Predictors of Left Ventricular Outflow Tract Obstruction After Transcatheter Mitral Valve Replacement JACC Cardiovasc Interv. 2019;12(2):182-193.
